Кесарево сечение - это хирургическая операция, при которой плод и послед извлекают через разрез брюшной стенки и матки. Показаний к кесареву сечению довольно много. Они могут быть связаны с исходным здоровьем матери, с проблемами во время беременности и родов, с состоянием плода. Мы не будем останавливаться на подробном описании показаний к кесареву сечению, так как этому уже была посвящена отдельная статья в первом номере журнала за 2002 г. В различных роддомах частота кесарева сечения колеблется от 12 до 27% от всех родов.
Кесарево сечение может быть плановым и экстренным. Плановым кесарево сечение считается, когда показания к нему установлены во время беременности. Кто решает, может ли женщина рожать сама или ей необходимо произвести кесарево сечение? Предварительно этот вопрос решается в женской консультации или медицинском центре, где проводится наблюдение за течением беременности и состоянием пациентки. Обследование проводит не только врач акушер-гинеколог, но и врачи других специальностей: терапевт, окулист, эндокринолог, при необходимости хирург, невропатолог, ортопед. При наличии каких-либо заболеваний эти специалисты дают свои рекомендации по ведению беременности и заключение о методе родоразрешения. Окончательное решение о необходимости кесарева сечения и сроках его выполнения принимают врачи в родильном доме. В каждом роддоме есть свои особенности проведения самой операции, обезболивания, ведения послеоперационного периода. Поэтому роддом лучше выбрать заранее и задать врачу все волнующие вас вопросы.
Очень часто задается вопрос: можно ли сделать кесарево сечение по желанию, без медицинских показаний? Врачи считают, что кесарево сечение можно выполнять лишь в тех случаях, когда родоразрешение через естественные родовые пути невозможно или опасно для жизни матери либо плода. Пациентка, не обладая профессиональными знаниями об опасности хирургического вмешательства, не может принимать подобных решений.
Когда ложиться в роддом?
Чаще всего врачи из женской консультации направляют в роддом за 1 -2 недели до предполагаемой операции. В стационаре проводится дополнительное обследование пациентки. При необходимости - медикаментозная коррекция выявленных отклонений в состоянии здоровья. Также оценивается состояние плода: проводится кардиотокография, ультразвуковое исследование, допплерометрия в сосудах системы "мать-плацента-плод". Если роддом выбран заранее и принято решение о необходимости кесарева сечения, то все консультации и обследования можно пройти до госпитализации в стационар. А для проведения кесарева сечения прийти прямо в день операции, проведя необходимую подготовку дома. Однако это возможно лишь при отсутствии тяжелых осложнений беременности и нормальном состоянии плода.
Говоря о подготовке к плановому кесареву сечению, нельзя не упомянуть о возможности, и даже необходимости, проведения так называемого аутологичного плазмадонорства. Пациентка после 20 недель беременности может сдать 300 мл собственной плазмы (жидкая часть крови), которая будет храниться в специальном морозильнике в течение длительного времени. И если во время операции потребуется переливание препаратов крови, то будет перелита не чужая (пусть и обследованная), а своя собственная плазма. Это исключает возможность заражения различными инфекциями, в том числе ВИЧ, гепатитом В и С. Аутоплазмадонорство проводится в роддомах, имеющих собственное отделение переливания крови. Процедура не оказывает отрицательного влияния ни на состояние матери, ни на состояние плода, а потерянная плазма восстанавливается в организме в течение 2-3 дней.
Как определяется дата операции?
Оценивается состояние пациентки и плода, уточняется срок родов по дате последней менструации, по предполагаемому дню зачатия, по первому ультразвуковому исследованию и, по возможности, выбирается день, максимально приближенный к сроку родов. При этом обязательно учитываются пожелания самой пациентки. Свое согласие на проведение операции и обезболивания пациентка излагает в письменном виде.
Теперь поговорим непосредственно о предоперационной подготовке при плановом кесаревом сечении. Накануне необходимо принять гигиенический душ. Важно хорошо выспаться, поэтому, чтобы справиться с вполне объяснимым волнением, лучше принять на ночь что-либо успокаивающее (по рекомендации врача). Ужин накануне должен быть легким. А в день операции с утра нельзя ни пить, ни принимать пищу.
Перед операцией
Запланировано кесарево сечение заранее или нет, медсестра обычно просит вас подписать стандартное соглашение, что вы понимаете причины, знаете риск и преимущества операции и даете разрешение на ее проведение.
Затем медсестра выбривает у вас волосы на лобке и, возможно, ставит клизму. В вену на руке вводится игла и присоединяется капельница, которая останется на несколько часов (до суток) после родоразрешения. В мочеточник вставляется тонкая, гибкая трубка (катетер) для опорожнения мочевого пузыря. Катетер будет удален в течение суток после операции. Поскольку введение катетера может быть неприятным, вы можете попросить дождаться начала действия анестезии.
Вы можете удивиться большому числу людей в операционной. Кроме вас здесь два врача, проводящих операцию, анестезиолог, помощник анестезиолога, операционная медсестра, медсестра, следящая за кровообращением, медсестра и, возможно, врач для ребенка. У всех них есть свои обязанности. Производит впечатление быстрота и точность работы этой команды профессионалов.
Если партнеру разрешат находиться в операционной, он сидит у вашего изголовья и может держать вас за руку, разговаривать с вами.
Большинство врачей в современных родильных домах используют местную анестезию (спинно-мозговую или эпидуральную), позволяющую вам бодрствовать, не чувствуя боли. Спинномозговая (спинальная) анестезия вызывает онемение ниже грудной клетки; вы не можете шевельнуть ногами. Эпидуральная анестезия имеет тоже действие, но вы можете ощущать давление во время операции. Тошнота, жжение, боль в плечах, дрожь и одышка — обычная реакция на местную анестезию. Чтобы облегчить эти неудобства, анестезиолог может дать вам дополнительные медикаменты, но они делают вас сонливой и неспособной радоваться малышу в первые часы.
В тех редких случаях, когда есть угроза для жизни и требуется немедленная операция, используется общий наркоз, поскольку он действует быстрее. Общий наркоз может применяться также, если местная анестезия не удается или у вас аллергия к используемым при местной анестезии медикаментам. В настоящее время больницы в небольших городах России часто используют общий наркоз, поскольку для него не требуется такая высокая квалификация персонала, как для местной анестезии.
К моменту операции вы будете лежать на спине, возможно, с подушкой под бедрами, чтобы отвести матку от крупных кровеносных сосудов и уменьшить вероятность позиционной гипотонии. Медсестра промоет ваш живот антисептиком, накроет стерильной простыней тело и установит экран между головой и животом, чтобы вы не могли видеть и касаться руками операционной зоны. По вашей просьбе принимающий роды может опустить экран на момент родоразрешения. Кесарево сечение занимает около часа, но ребенок обычно родится через 10—15 минут после начала операции.
Во время операции врач делает два разреза: первый разрез — брюшной стенки (кожи, жира и соединительных тканей), второй — матки. (Брюшные мышцы не разрезаются; они раздвигаются в стороны, что позволяет им легче залечиваться). Оба разреза могут быть вертикальными или горизонтальными (поперечными) или один может быть вертикальным, другой — горизонтальным. Например, разрез кожи может быть горизонтальным, а матки — вертикальным. Важно для последующих родов знать, какой разрез матки у вас был, поэтому спросите у врача и запишите себе.
Cуществует два типа разрезов кожи для кесарева сечения. Поперечный разрез (или разрез бикини) применяется более часто; он делается горизонтально чуть выше лобковой кости. Разрез по средней линии выполняется вертикально между пупком и лобковой костью. Такой разрез позволяет быстро извлечь плод в чрезвычайных обстоятельствах и может быть предпочтителен в некоторых других случаях (например, при ожирении матери).
Cуществует три типа разрезов матки. Классический разрез делается вертикально в верхней части матки. В настоящее время он делается редко, кроме случаев угрозы жизни плода, предлежания плаценты и поперечного положения плода. После классического разреза роды через естественные пути обычно не рекомендуются.
Наиболее часто сейчас практикуется нижний поперечный разрез матки. Он связан с меньшей кровопотерей и меньшим риском послеродовой инфекции, но требует большего времени, чем классический разрез. Последующие роды могут происходить через естественные родовые пути, поскольку этот разрез зарастает хорошо и оставляет прочный рубец.
Вертикальный разрез нижнего сегмента матки выполняется лишь, когда нижняя часть матки неразвита или слишком тонка для поперечного разреза (как в случае некоторых преждевременных родов).
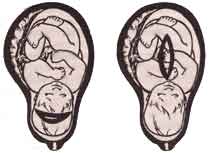
Нижний поперченый Классический
Чтобы сдержать кровотечение из разрезов, врач перевязывает или прижигает концы перерезанных кровеносных сосудов. Затем врач отсасывает околоплодные воды из матки, извлекает ребенка, быстро показывает его вам и передает на руки медсестре. Потом врач вручную отделяет и удаляет плаценту. В этот момент вы можете ощущать некоторое давление. Медсестра прочищает рот и нос ребенка, чтобы как и в случае родов через естественные пути, удалить жидкость и слизь. Ребенка вытирают, оценивают по шкале Апгар, осматривают и оказывают необходимую медицинскую помощь.
После извлечения ребенка и плаценты врач инспектирует вашу матку и начинает восстановление. Разрезы матки и брюшной стенки зашиваются растворимой хирургической нитью. Кожа соединяется растворимой или нерастворимой нитью, зажимами или скобками, которые удаляются перед выпиской из больницы.
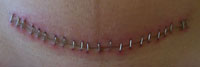
Шов с наложенными скобами
Зашивание занимает обычно около 30—45 минут. Поверх разрезов накладывается повязка. Затем для сокращения матки внутривенно вводится питоцин. Если операции проводилась под местной анестезией, к этому времени вас будет мутить и появится тошнота. Возможна также дрожь по всему телу. Не совсем ясно, откуда такая реакция, но все проходит примерно за час. Вам могут дать медикаменты, от которых вы будете дремать или погрузитесь в сон на весь этот период, но в таком случае проспите время, когда ребенок спокоен и не спит, и не сможете понянчить его в первые несколько часов. Спросите заранее об этих медикаментах. Можете отказаться от них, если хотите. Теплые одеяла помогут уменьшить дрожь. Если применялся общий наркоз, вы будете без сознания еще в течение часа или более после операции.
Если ваш партнер находится в операционной и состояние ребенка хорошее, он сможет подержать малыша, и вы оба сможете посмотреть и потрогать его. В противном случае ребенок будет переведен в палату для новорожденных, и вы увидите его позже. Если ребенок хорошо дышит и в целом здоров, его могут приносить в послеоперационную палату, чтобы вы могли подержать, понянчить и покормить его грудью. Медсестры будут внимательно наблюдать ребенка в течение нескольких часов или дней, особенно при проблемах с дыханием, поддержанием температуры тела или подозрениях на другие проблемы.
В послеоперационной палате медсестра проверит ваше артериальное давление, состояние швов, плотность матки и истечение лохий на подкладку. За вами будут наблюдать до конца действия анестезии (от двух до четырех часов).
Если вам делалась спинномозговая анестезия, может появиться спинальная головная боль, когда поднимаете голову. В этом случае вам посоветуют полежать 8—12 часов или сделают кровяную пломбу. Если операция проводилась под общим наркозом, горло и шея могут болеть несколько дней из-за вводившейся туда трубки, по которой подавался наркоз.
В экстренной ситуации
Экстренная операция кесарева сечения выполняется в ситуациях, когда роды нельзя быстро провести через естественные родовые пути без ущерба для здоровья мамы и ребенка.
Экстренная операция подразумевает необходимую минимальную подготовку. Для обезболивания во время экстренной операции чаще, чем при плановых операциях, используют общий наркоз, поскольку при эпидуральной анестезии обезболивающее действие наступает лишь через 15-30 минут. В последнее время при экстренном кесаревом сечении широко используется и спинальная анестезия, при которой так же, как и при эпидуральной, делается укол в спину в поясничной области, но анестетик вводится непосредственно в спинно-мозговой канал, в то время как при эпидуральной анестезии - в пространство над твердой мозговой оболочкой. Спинальная анестезия начинает действовать в течение первых 5 минут, что обеспечивает возможность быстро начать операцию.
Если при плановой операции чаще делается поперечный разрез в нижней части живота, то во время экстренной операции возможен продольный разрез от пупка до лобка. Такой разрез обеспечивает более широкий доступ к органам брюшной полости и малого таза, что немаловажно в сложной ситуации.
Какие препараты обычно вводят в послеоперационном периоде?
В обязательном порядке назначается обезболивание, частота введения этих препаратов зависит от интенсивности болевых ощущений. Обычно обезболивание требуется в первые 2-3 суток, в дальнейшем от него постепенно отказываются. Кроме того, назначаются препараты, способствующие сокращению матки, и препараты, нормализующие функцию желудочно-кишечного тракта. Также внутривенно вводится физиологический раствор для восполнения потери жидкости.
В течение 6-7 дней после кесарева сечения (до снятия швов) процедурная медсестра ежедневно обрабатывает послеоперационный шов антисептическими растворами и меняет повязку.
Вопрос о назначении антибиотиков решается оперирующим врачом в отношении каждой пациентки индивидуально. Большинство плановых кесаревых сечений не требуют проведения антибиотикотерапии.
Когда можно вставать?
Первый раз медсестра помогает пациентке подняться спустя 6 часов после операции. Сперва нужно посидеть, а потом немного постоять. Для начала этого достаточно. Более активный двигательный режим начинается после перевода из палаты интенсивной терапии. Лучше заранее позаботиться о приобретении специального послеоперационного бандажа, который значительно облегчит передвижение в первые несколько дней после кесарева сечения. Уже с первого дня можно начинать выполнять минимальные физические упражнения, которые способствуют более благоприятному течению послеоперационного периода.
Перевод в послеродовое отделение возможен спустя 12-24 часа после операции. Ребенок в это время находится в детском отделении. В послеродовом отделении женщина сама сможет начать ухаживать за ребенком, кормить его грудью и пеленать. Но в первые несколько дней потребуется помощь со стороны медиков и родственников (если в роддоме разрешены посещения).
Диета
В первые сутки после операции разрешается пить минеральную воду без газа, можно добавить в нее сок лимона. На вторые сутки диета расширяется - можно есть каши, нежирный бульон, отварное мясо, сладкий чай. С третьих суток возможно полноценное питание - из рациона исключаются только продукты, не рекомендуемые при кормлении грудью. Обычно для нормализации функции кишечника примерно через сутки после операции назначается очистительная клизма.
Когда можно выписываться домой, решает лечащий врач. Обычно на 5 день после операции производится ультразвуковое исследование матки, а на 6 день снимаются скобки или швы. При благополучном течении послеоперационного периода выписка возможна на 6-7 сутки после кесарева сечения.
Выписавшись домой, постарайтесь как можно больше отдыхать. Потребуется особое внимание и помощь со стороны членов семьи, которые могут взять на себя часть домашних дел. Ведь некоторое время после операции будет сохраняться слабость, повышенная утомляемость, болевые ощущения в области шва.
Какой режим нужно соблюдать дома?
Питание обычное - с учетом кормления грудью. При "водных процедурах" придется ограничиться душем. Принимать ванны, плавать можно лишь через 1,5 месяца после операции. Полноценные физические нагрузки - спустя два месяца после кесарева сечения. Возобновить половые контакты можно через 6 недель после операции. Предварительно посетите врача, он сможет оценить, насколько благополучно протекает послеоперационный период. Обязательно подумайте о контрацепции. Подобрать наиболее подходящий для вас способ можно, посоветовавшись с врачом. Следующую беременность после кесарева сечения лучше планировать через 2 года. За это время ваш организм успеет полностью восстановиться после предыдущей беременности и перенесенной операции.
Факторы риска
Будущим мамам, которые собираются сделать выбор в пользу кесарева сечения, обязательно следует хорошенько взвесить все «за» и «против», определить потенциальные факторы риска и преимущества этой операции. Также необходимо сравнить возможную опасность для здоровья при кесаревом сечении и естественных родах.
В некоторых случаях преимущества кесарева сечения перевешивают возможную опасность для здоровья, а иногда вагинальные роды безопаснее, чем роды посредством кесарева сечения. 
Кесарево сечение - полостная операция, поэтому вполне естественно, что она связана с определенным риском для здоровья. В среднем смертность при проведении кесарева сечения составляет менее 1 к 2 500 (в то время как смертность при вагинальных родах составляет менее 1 к 10 000). Это соотношение действительно, если речь идет о средней роженице. Индивидуальные особенности здоровья женщин, например, заболевания сердца, увеличивают риск вагинальных родов по сравнению с родами посредством кесарева сечения.
Вот возможные факторы риска для роженицы:
- Инфекция. Кесарево сечение чревато опасностью занесения инфекции в матку или ближние органы таза, например, мочевой пузырь или почки.
- Большая потеря крови. В среднем кровопотеря при кесаревом сечении вдвое превышает кровопотерю при вагинальных родах. Впрочем, в процессе операции редко возникает потребность в переливании крови.
- Ослабление функции кишечника. После операции на несколько дней нарушается работа кишечника, что приводит к вздутию живота, метеоризму и ощущению дискомфорта.
- Осложнения для дыхательной системы. Общая анестезия иногда может привести к заболеванию воспалением легких.
- Медленное восстановление и длительное пребывание в больнице. Обычно после вагинальных родов женщине приходится задержаться в больнице на 1 - 2 дня, однако после кесарева сечения время пребывания в больнице увеличивается до 4-5 дней.
- Непредвиденная реакция на анестезию. Здоровье роженицы иногда оказывается под угрозой из-за непредвиденной реакции организма (например, быстрого падения давления) на анестезию или другие лекарственные препараты, используемые при кесаревом сечении.
- Риск дополнительных операций. Например, в процессе кесарева сечения может возникнуть необходимость проведения гистерэктомии (удаления матки), операции на мочевом пузыре и т.п.
Вот возможные факторы риска для ребенка:
- Преждевременные роды. При неправильном расчете предполагаемой даты родов существует опасность проведения родов раньше положенного срока.
- Дыхательные расстройства. Малыши, которые появляются на свет при помощи кесарева сечения, подвержены большему риску развития различных дыхательных расстройств, например, транзиторного тахипноэ (аномально учащенное дыхание в первые дни жизни младенца).
- Низкие баллы по шкале Апгар. Состояние малышей, которые появляются на свет при помощи кесарева сечения, иногда оценивается низкими баллами по шкале Апгар, что можно объяснить действием анестезии или отрицательным стрессом, полученным ребенком при рождении. Еще одна из возможных причин низких баллов при шкале Апгар - отсутствие стимуляции ребенка, как при вагинальных родах.
- Повреждение плода. При выполнении надреза матки хирург может случайно задеть скальпелем плод, хотя случается это чрезвычайно редко.
Вы должны знать, что если во время следующей беременности у вас не будет показаний к кесареву сечению, то вы имеете все шансы родить самостоятельно, не прибегая к хирургическому вмешательству.




